Pruebas Cardio Básicas
El electrocardiograma (ECG) registra en papel las pequeñas corrientes eléctricas que produce el corazón en cada latido. Algunas alteraciones del corazón, como la disminución del riego en un determinado territorio (isquemia), modifican el trazado de forma reconocible.
Se trata de una prueba diagnóstica útil en los episodios agudos de la enfermedad coronaria también en el diagnóstico del infarto de miocardio y permite reconocer con bastante aproximación su localización y tamaño.
En algunos pacientes, el trazado del electro es normal si se obtiene en reposo y sólo se modifica cuando el enfermo experimenta dolor (sería el caso de la angina de pecho). El especialista conecta los cables del electrocardiógrafo a la piel por medio de unos electrodos (placas metálicas) sujetas a los tobillos, muñecas y pecho del paciente. De este modo recoge el mismo impulso eléctrico pero desde diferentes posiciones respecto al corazón.
El electrocardiograma no produce ninguna molestia. La persona permanece tumbada y debe mantenerse relajada, respirando normalmente, sin hacer movimientos con los brazos o las piernas y procurando no hablar.
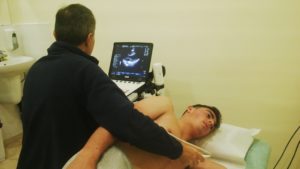
Se trata de una prueba diagnóstica en la que se utilizan los ultrasonidos para obtener una imagen del corazón. Se analizan los ecos reflejados y con las imágenes obtenidas se pueden comprobar la forma, el tamaño y el funcionamiento del corazón y el movimiento de sus paredes y sus válvulas.
Se aplica un gel sobre el pecho del paciente (que permanece tumbado y hacia el lado izquierdo sobre la camilla) y se coloca sobre ella un pequeño transductor que sirve para transmitir la imagen del corazón a la pantalla.
Para que la imagen sea lo más clara posible se desliza sobre el pecho ejerciendo una ligera presión y movimientos. El transductor de ecocardiografía (o la sonda) se pone en la pared del pecho del sujeto, y las imágenes son tomadas a través de la sonda.
El cardiólogo puede rápidamente evaluar las válvulas y el grado de contracción del músculo del corazón de un paciente (un indicador de la fracción de eyección). Las imágenes son exhibidas en un monitor, y son registradas y almacenadas mediante técnicas digitales.
Es una evaluación no invasiva, altamente precisa y rápida, de la salud total del corazón. La prueba suele durar entre 10 y 30 minutos, por lo que es conveniente que trate de permanecer lo más tranquilo posible. El ecocardiograma no es doloroso. Hoy en día es una prueba esencial.
En muchos pacientes con enfermedad coronaria el flujo de sangre al corazón es suficiente en situación de reposo, (no experimenta molestia alguna y el electrocardiograma es normal). Sin embargo, al realizar un ejercicio físico o esfuerzo aumenta el trabajo del corazón y, por tanto, la necesidad de aporte de sangre.
Si existe una dolencia, se producirá un déficit de riego sanguíneo y dicho déficit aparecerá reflejado en el electrocardiograma. La ergometría permite reproducir el esfuerzo de una forma controlada y descubrir así las posibles alteraciones del riego sanguíneo en el corazón.
Es útil para valorar el pronóstico del enfermo y, en algunos casos, puede emplearse para valorar el efecto del tratamiento. La reproducción del dolor en el pecho es uno de sus objetivos, por lo que su aparición no entraña riesgo y habitualmente cede al detenerse el esfuerzo.
Ayuda a determinar cuál es el nivel de esfuerzo físico apropiado para la persona. Para que la prueba sea lo más completa posible y el médico encuentre en ella la máxima información, el paciente debe tratar de efectuar el mayor ejercicio que pueda, llegando incluso al límite del cansancio. Hay casos en los que puede aparecer dolor en el pecho. Si es así, no se alarme y comuníqueselo al médico.
Por otra parte, el personal sanitario le informará adecuadamente antes de la ergometría sobre qué tipo de comida puede ingerir antes de la prueba, si es necesario o no suspender la medicación, qué tipo de ropa y calzado es el más conveniente.

Se trata de una grabadora especial que permite el registro durante 24-72 horas del electrocardiograma (ECG). Es una prueba diagnóstica que permite averiguar si durante las actividades diarias se producen alteraciones del ECG relacionados con los eventos sucedidos en ese lapso de tiempo (dolor, mareo, palpitaciones) y de ese modo obtener información directa del mecanismo de dichos síntomas.
Inventado en 1954 por Norman Holter, este aparato ha evolucionado desde aquella mochila de 40 kilos que el paciente debía llevar todo el día hasta el actual aparato diminuto que pasa totalmente desapercibido.
Tras su uso, se consigue un análisis de los datos obtenidos: información sobre la frecuencia cardíaca, las posibles alteraciones del ritmo, los cambios electrocardiográficos (transitorios o permanentes…), posibles pausas o bloqueos.
El Holter es una de las pruebas diagnósticas más útiles y fiables para el control y seguimiento del ritmo cardíaco. Se colocan una serie de electrodos conectados a un aparato Holter y el paciente hace vida normal durante 24 horas o más. De tal manera, se consigue un electrocardiograma continuo para su estudio y valoración por el especialista.

El Holter de tensión o MAPA (monitorización ambulatoria de la presión arterial), es una prueba no invasiva que permite conocer los niveles tensionales durante las 24 horas del día y relacionarlo con las diversas actividades realizadas, los datos de tensión arterial recogidos serán posteriormente analizados por el cardiólogo. La prueba se realiza de forma ambulatoria, fuera del hospital. Consta de un manguito de tensión (que contiene un sensor que detecta los pulsos arteriales conectado con un aparato de registro que graba los datos obtenidos), diseñado para inflarse de forma periódica según haya sido programado, generalmente cada 30 minutos en periodo diurno y por la noche cada 2h.
El paciente debe hacer posteriormente vida normal, y debe escribir en un diario (que se le entregará al colocarle el Holter) ciertas situaciones a lo largo del día que puedan modificar de forma natural los datos de la tensión arterial (actividad física, el estrés, las comidas, hora de acostarse y de levantarse).
Aconsejamos acudir a la prueba con ropa ancha, especialmente en lo que se refiere a las mangas, para no entorpecer la colocación y correcto funcionamiento del manguito de presión. Es importante que el paciente intente reproducir un día cotidiano y por tanto no se dejará de tomar la medicación habitual a menos que el médico se lo indique expresamente.
El paciente notará en forma de intervalos que se hincha el manguito, hasta llegar a una presión máxima, por ello suele notarse una sensación de presión importante, así como sensación de falta de riego en la extremidad en la que se ha puesto el manguito.
Esta sensación durará durante unos segundos conforme vaya deshinchándose poco a poco el manguito. Puede notarse durante este proceso los pulsos de la arteria humeral a la altura del codo.
Durante este proceso comentado se recomienda mantener el brazo en reposo y estirado para no desplazar el manguito a otra posición y promover una correcta lectura de la tensión arterial.
En Policlínica Glorieta en Dénia hemos incorporado una Unidad del Sueño muy importante para el diagnóstico de la apnea. Esta novedad permitirá reforzar la atención de los pacientes y además disponer de un tratamiento sin ingreso hospitalario.
Las poligrafías son pruebas de sueño donde se registra el ronquido, movimiento torácico y abdominal, flujo respiratorio, saturación y frecuencia cardiacas, y titulaciones de CPAP (presión positiva continua en la vía aérea, según las siglas en inglés) con autoCPAP. Asimismo, al disponer de esta unidad se llevarán a cabo actividades educacionales dirigidas a pacientes en tratamiento con CPAP.
La apnea del sueño es una enfermedad muy prevalente en la población que puede causar un importante deterioro de la calidad de vida, con hipertensión arterial, enfermedades cardiovasculares y cerebrovasculares, así como accidentes de tráfico y se relaciona con un exceso de mortalidad. Además, los pacientes no diagnosticados duplican el consumo de recursos sanitarios con respecto a los diagnosticados y tratados. En España entre el 3 y el 6% de la población padece un síndrome de apnea-hipoapneas del sueño (SAHS) sintomático y un 25% presenta un índice de apnea-hipopnea muy alterado (IAH > 54).
Los principales grupos poblaciones que tienden a sufrir más la apnea del sueño, son las personas de edad avanzada, sexo masculino y con un índice de masa corporal alto (sobrepeso u obesidad), de tal manera, que la prevalencia se incrementa con la edad llegando a triplicarse en los ancianos comparados con las edades medias. También puede relacionarse con la toma habitual de alcohol, tabaco, sedantes, hipnóticos y la posición boca arriba.
Además, en Policlínica Glorieta contamos con una moderna poligrafía respiratoria domiciliaria, sin necesidad de ingreso hospitalario, que puede llevarse el paciente a su casa y dormir cómodamente con ella, siendo necesario un registro no menor de 6,5 horas y debe incluir por lo menos 3 horas de sueño.
En definitiva, se trata de un método aceptable para confirmar el diagnóstico de los pacientes con sospecha clínica de síndrome de apnea-hipoapnea del sueño moderada o alta.

Pruebas Eco Especiales
Se trata del ecocardiograma que se realiza al tiempo que el paciente se somete a una prueba de esfuerzo (sobre un tapiz rodante o bicicleta), muy útil para ayudar a diagnosticar la enfermedad coronaria.
La primera parte de un ecocardiograma de esfuerzo es similar a la del procedimiento de ecocardiograma básico. Tras obtener las imágenes en reposo, el paciente empezará a hacer ejercicio en una cinta de caminar o en la bicicleta estática. Hará ejercicio hasta que alcance un determinado límite de ritmo cardiaco (que su cardiólogo determinará basándose en su edad y estado físico), o hasta que no sea capaz de continuar debido a dolor en el pecho, dolor en las piernas, mareos, dificultad para respirar severa o cansancio intenso.
Una vez que se ha alcanzado el ritmo cardíaco límite, continuará con el ejercicio durante aproximadamente un minuto más mientras el cardiólogo adquiere imágenes ecocardiográficas. Después se acostará en la camilla y se repetirá el procedimiento de ecocardiograma. Se comparará el eco en reposo con el que se hace durante e inmediatamente después del ejercicio y en recuperación.
Si las arterias coronarias del paciente se han estrechado o tienen obstrucciones o estenosis, el bombeo del corazón no se verá normal en el ecocardiograma durante el ejercicio, detectará alteraciones importantes para orientar el diagnóstico.
Este procedimiento se hace en sustitución del ecocardiograma de esfuerzo, indicándose en personas que no pueden hacer ejercicio en una banda de caminar debido a diferentes condiciones de salud. De esta forma, es posible imitar el ejercicio inyectando un medicamento intravenoso (habitualmente empleamos la dobutamina).
La dobutamina hace que el corazón lata más deprisa, como lo hace durante el ejercicio. La preparación para la ecocardiografía de esfuerzo con dobutamina es similar a la de la ecocardiografía básica.
Además, se le canalizará una vía endovenosa (gotero) en la mano o el brazo. El goteo de dobutamina empezará a una proporción determinada por medio de su peso. La velocidad (o proporción) de goteo se aumentará cada tres minutos hasta que se alcance el ritmo cardiaco límite (determinado por su médico basándose en su edad y su estado físico) o hasta que se alcance la dosis máxima de dobutamina. Es una prueba segura y no suele durar más de 45 minutos desde que se inicia su preparación, y tras ella podrá retornar a su domicilio (no precisa ingreso hospitalario).
También se pueden utilizar otros medicamentos que desenmascaren un problema coronario de falta de riego al corazón como el dipiridamol.
Exploración mediante sonda de ultrasonidos (ondas de sonido de alta frecuencia) que se introduce a través de la boca (del mismo modo que en los estudios digestivos que se hacen para ver el estómago). Como el esófago está próximo a la pared posterior del corazón, las imágenes conseguidas mediante este procedimiento pueden ayudar a estudiar con más precisión el estado del corazón y sus estructuras.
Se utiliza cuando los resultados del ecocardiograma transtorácico no son suficientes o cuando el médico quiere tener una visión más cercana de las cámaras cardiacas. Se introduce al esófago del paciente una sonda especial que contiene en su extremo distal un transductor de ultrasonido. Esto permite la evaluación de la imagen cardiaca y la visualización de los flujos cardiacos mediante Doppler/Doppler color.
La ventaja del ecocardiograma transesofágico sobre el transtorácico o estándar es la obtención de imágenes más óptimas, especialmente de las estructuras que son difíciles de ver a través de la pared del pecho.
La explicación para esto es que el corazón descansa directamente sobre el esófago dejando la distancia que el rayo de ultrasonido tiene que recorrer de solamente unos milímetros. Esto reduce la atenuación (debilitamiento) de la señal de ultrasonido, generando una señal de retorno más fuerte, en última instancia realzando la calidad de la imagen y del Doppler.
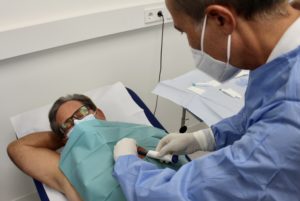
El paciente de forma ambulatoria debe acudir a la prueba acompañado y en ayunas; se le entregará información sobre la prueba a través de un consentimiento informado que deberá firmar.
Para la prueba, el paciente se tumba en una camilla, se conecta a unos electrodos para controlar el ritmo cardiaco y la saturación de oxígeno (entrada de aire en los pulmones). Se coge una vía periférica para la administración de medicación sedante para facilitar el malestar del individuo y disminuir el reflejo faríngeo, haciendo que la sonda de ultrasonido pase más fácilmente por el esófago.
Se trata de una sedación ligera, y se aplica spray anestésico para dormir la garganta y/o de un anestésico gel/lubricante para el esófago. La prueba tiene una duración aproximada de 30-45 minutos. Permanecerá después en la sala de espera unos 20 minutos hasta su completa recuperación.
Podrá ingerir alimento pasadas 2 horas de la realización de la prueba. Es posible que tenga molestia en la garganta al tragar y que esa tarde esté algo somnoliento, por eso no debe conducir ni realizar actividades que se puedan ver afectadas por la somnolencia.
Arritmias
La cardioversión es un procedimiento utilizado para devolver al corazón a su ritmo normal (sinusal) empleando una descarga eléctrica. La mayoría de las cardioversiones electivas tienen como objetivo tratar arritmias supraventriculares (fibrilación auricular, flutter auricular o taquicardia auricular), es decir arritmias que se originan en las aurículas.
La cardioversión eléctrica es en ocasiones un procedimiento emergente encaminado a tratar arritmias potencialmente graves para la vida. En condiciones normales, un grupo de células situadas en la parte superior de la aurícula derecha (nodo sinusal) son las que dirigen el ritmo del corazón (ritmo sinusal).
Las arritmias supraventriculares se producen cuando las aurículas se contraen dirigidas por otro grupo de células o de forma caótica como en el caso de la fibrilación auricular. Esto produce una contracción auricular ineficaz que da lugar a diferentes síntomas, que varían en función de la presencia de otros problemas cardiacos o extra-cardiacos (palpitaciones, dolor torácico, disnea, edemas, mareo, sincope…).
Su cardiólogo, considerando su patología cardiaca o extracardíaca considera que la mejor manera de ayudarle a resolver su problema es realizar este procedimiento para intentar devolver al corazón a su ritmo normal.
La cardioversión puede ser farmacológica (administrar un fármaco antiarrítmico para detener el ritmo anormal del corazón), o eléctrica que en general se usa asociada al procedimiento previo, cuando este no es suficiente para restaurar el ritmo sinusal.
La cardioversión eléctrica se realiza colocando sobre el pecho y la espalda del paciente dos parches o palas, y administrando a través de ellos y con ayuda de aparato llamado desfibrilador una corriente eléctrica mediante protocolos ampliamente estudiados y estandarizados. La administración de un choque sincronizado con el ritmo cardíaco para evitar que se desencadenen arritmias ventriculares produce una contracción simultánea de todas las células del miocardio, interrumpiendo o terminando la arritmia.
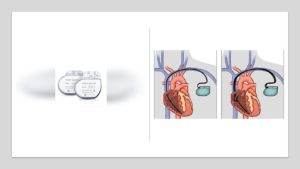
El marcapasos es un pequeño dispositivo alimentado por una batería que ayuda al corazón a latir con un ritmo constante. Los marcapasos pueden ayudar a regular el ritmo del corazón en casos de frecuencia cardíaca lenta, rápida o irregular, o de bloqueo en el sistema de conducción eléctrica del corazón.
El marcapasos puede estimular las cavidades superiores del corazón (las aurículas), las cavidades inferiores (los ventrículos) o ambas. Los marcapasos también pueden utilizarse para impedir que el corazón genere impulsos o envíe impulsos de más. El marcapasos es aproximadamente del tamaño de una caja de fósforos y consta de dos partes:
1) Un generador de impulsos, que incluye la batería y varios circuitos electrónicos.
2) Los electrodos, que se fijan a la pared del corazón.
Según las necesidades del paciente, el marcapasos puede tener uno o dos electrodos. La mayoría de las intervenciones de implantación de marcapasos se realizan bajo anestesia local. Una vez comprobado el correcto funcionamiento del marcapasos se cierra la herida de la piel con unos puntos de sutura. Después de la implantación el paciente deberá permanecer en reposo varias horas.
Chequeos periódicos del marcapasos
Tras la implantación, el paciente deberá ir al médico para realizarse chequeos periódicos. Se revisan con un dispositivo denominado «programador»: obtenemos información de parámetros esenciales en el funcionamiento como son las características de los electrodos, fundamentalmente su capacidad de sensado y estimulación (sensibilidad, impedancia y umbrales de estimulación).
Así mismo determina la longevidad de la batería. La batería de estos marcapasos dura unos 7-10 años. Cuando la batería se agota, debe implantarse un nuevo dispositivo. La intervención para explantar el marcapasos viejo y colocar uno nuevo típicamente requiere anestesia local, sin necesidad de cambiar los electrodos originales.
Estamos especializados en el implante de Holter-ECG subcutáneo, que evalúa constantemente el ritmo y la frecuencia cardíaca y almacena estos datos en su memoria interna, haciendo especial énfasis en el seguimiento de episodios sincopales y trazos electrocardiográficos anormales.
A través de una aplicación informática de última generación, el Holter implantado debajo de la piel del paciente, puede transmitir en tiempo real y en modo inalámbrico los datos registrados, permitiendo al cardiólogo y al paciente estar enterados a tiempo de todas las novedades y tomar decisiones prontamente. Logra conseguir un ahorro de hasta 25% en cuanto la necesidad de realizar otras pruebas diagnósticas se refiere.
Somos el único centro privado de la zona que los implanta, y se trata del dispositivo de monitorización cardíaca más pequeño disponible para los pacientes. Entre las características del aparato, destaca su integración en un sistema que permite al médico monitorizar el corazón de forma continua, automática y sin cables durante más de tres años.
Este Holter subcutáneo está indicado para pacientes que hayan experimentado síntomas como mareos, palpitaciones, síncopes y dolor en el pecho que puedan sugerir una arritmia cardíaca y puede ser utilizado en pacientes con mayor riesgo de sufrir arritmias cardíacas, o para evidenciar el posible origen de ictus criptogénico.
Se coloca justo debajo de la piel a través de una incisión de menos de un centímetro en la zona superior izquierda del pecho, es casi invisible a la vista una vez insertado, así pues, se coloca con un poco de anestesia local. Se implanta en la misma Policlínica en pocos minutos (menos de 5 minutos) y no precisa de hospitalización ni acudir en ayunas. Además, es compatible con resonancia magnética. Un gran adelanto, sin duda.
Actualmente trabajamos con dos grandes compañías mundiales especializadas en el campo de las arritmias, como son MEDTRONIC (USA) y BIOTRONIK (Alemania), y hemos tenido el honor de que la Policlínica Glorieta Dénia sea el primer centro implantador en España del nuevo modelo de Holter subcutáneo remoto insertable de Biotronik, en concreto el IIIm, que se caracteriza por tener la batería de más larga duración (más de 5 años), un pequeño tamaño, una fácil inserción, y la transmisión de registros de ECGs muy buenos que facilitan la lectura y compresión de los mismos.
Rehabilitación y Deporte
Somos el único centro privado de la zona que realiza REHABILITACIÓN CARDÍACA (RHC), siendo además colaboradores con el hospital público de la comarca. La RHC tiene cada vez más importancia, no debiendo olvidar que las enfermedades cardiovasculares constituyen la 1ª causa de muerte en el mundo occidental.
Los avances terapéuticos han producido una reducción de la mortalidad y, por tanto, un incremento de la población con problemas del corazón, con el consiguiente aumento del gasto sanitario y bajas laborales, problemas económicos en las familias, secuelas en el futuro.
¿Qué aporta la RHB Cardíaca?:
- Integrar al paciente a la vida normal tras haber padecido un infarto, una angina de pecho, un episodio de insuficiencia cardíaca, una operación cardíaca reciente.
- La RHB Cardíaca mejora la calidad de vida de nuestros pacientes y esto se consigue recuperando la máxima capacidad funcional mediante programas individualizados de entrenamiento físico controlado.
- Conseguimos dar una visión integral de la enfermedad cardiovascular y el papel de la prevención de esta.
- La RHB Cardíaca reconoce y pone en marcha medidas eficientes para lograr la modificación del estilo de vida y corregir los factores de riesgo causantes de problemas en nuestro corazón (hipertensión, diabetes, aumento de colesterol, dietas incorrectas, tabaquismo, sedentarismo…).
- La RHB Cardiaca tiene un fin esencial: EDUCAR al paciente. Conocer factores sociales y psicológicos.

El deporte debe ser pieza básica de nuestra vida, pero con control. La Clínica REMA es actualmente un centro top en esta subespecialidad cardiológica. ¿Cuáles son los objetivos de la Cardiología Deportiva?
- Por una parte enseñar cuales pueden ser los efectos favorables que puede tener el ejercicio físico sobre el aparato cardiovascular, así como reconocer cuales son los síntomas que puedan apuntar hacia un incremento del riesgo cardiovascular.
- Estudia las variaciones cardiovasculares ocasionadas por el entrenamiento regular, para marcar cuales son los límites fisiológicos que se relacionan con un empeoramiento del rendimiento del deportista.
- Diagnosticar los problemas cardiovasculares que pueden limitar la actividad deportiva. Con un estudio detallado y unas pruebas adecuadas, podremos diagnosticar aquellas entidades que pueden impedir un ejercicio físico adecuado, incluso enfermedades que pueden provocar la muerte súbita del deportista.
- Los cardiólogos podemos recomendar unas normas y consejos para un correcto ejercicio físico, tanto a nivel de aficionados, como deportistas profesionales, para mejorar sus rendimientos, y restablecer situaciones previas en caso de lesiones.
En la cardiología del deporte realizamos una prueba muy útil, que se denomina ERGOESPIROMETRÍA, que nos aporta información del sistema de transporte de oxígeno del organismo, incluyendo la respuesta del sistema cardiovascular, respiratorio y del metabolismo energético tanto a nivel de esfuerzo máximo como submáximo. Valoramos parámetros que nos indican la capacidad funcional del deportista y que nos permiten controlar su evolución en distintos momentos de la temporada, pudiendo de esta forma, disponer de herramientas para individualizar el entrenamiento.
Evaluamos si la respuesta al ejercicio es fisiológica o presenta alguna alteración patológica que pudiera en algún caso limitar o contraindicar la práctica deportiva. Cuando nosotros realizamos pruebas de esfuerzo a deportistas, el análisis directo de gases (medición de oxígeno consumido y dióxido de carbono eliminado), nos permite una determinación exacta del consumo máximo de oxígeno (VO2 máx.) y la determinación precisa de los umbrales aérobico y anaeróbico.
Se realiza en cinta sin fin, en bicicleta (incluida la realización con rodillo profesional, para que puedas realizarla con tu propia bicicleta), y con remoergómetro (Concept-2: el que utilizan los remeros para entrenar), y empleamos protocolos que siempre se van a adaptar a las características deportivas.

